糖尿病は、食事・運動等の自己管理が大切な病気ですが、やはり薬(治療薬)の力を借りないといけない事が多々あります。
使用できる治療薬は医学の進歩に伴い種類が増えてきました。
現在では大きく分けると、内服薬では7種類(ビグアナイド薬、チアゾリジン薬、DPP–4阻害薬、スルホニル尿素薬、即効型インスリン分泌促進薬、α―グルコシダーゼ阻害薬、SGLT2阻害薬)、注射薬では6種類(超速効型インスリン、速効型インスリン、中間型インスリン、混合型インスリン、持効型溶解インスリン、GLP-1受容体作動薬)の治療薬が使用可能です。
その中でも、インスリン製剤を使用中の患者さんなどは、1日の中で血糖値の上がり下がりが複雑で、薬剤の量や生活習慣の違い等が原因で低血糖を起こしてしまうこともあります。また、睡眠中に起こす低血糖は、命に危険を及ぼすことがあることもわかっています。
しかし、その血糖値というのは目に見えないので実際に測定してみないとわかりません。
そこで、今回は少し薬剤の内容からは離れますが、血糖測定に関してのお話をしたいと思います。
血糖測定と聞いて、まず思い浮かぶのはSMBGではないでしょうか?
ではまずはSMBGについてのお話をしたいと思います。
SMBGとは 〜血糖自己測定〜
SMBGはSelf Monitoring Blood Glucoseの略で、患者さんが自宅など医療現場以外の場所で簡易血糖測定器を自分自身で操作して血糖モニタリングを行うことです。専用の穿刺器具で指先に傷をつけて血液を採取し、簡易血糖測定器で血糖値を測定します。
SMBGの歴史 〜SMBG半世紀の歴史〜
1969年に最初の簡易血糖測定器が発売になり、1986年にインスリン製剤使用中の糖尿病患者さんに保険適応となりました。
しかし、その当時の簡易血糖測定器は高価な上、サイズも大きく手軽に持ち運べるものではありませんでしたし、また操作も決して簡単と言えるものではありませんでした。
その後、技術の進歩により1991年にワンタッチ式で簡単操作な測定器が登場した事によりSMBGが一気に普及しました。
現在では、さらに機器の軽量小型化が進み、採血量も微量でゴマ粒大くらいの量で測定できるようになりました。
SMBGの問題点 〜痛い、忘れたらそれで終わり〜
そんなSMBGにも問題点はあります。一番の問題は、指先穿刺時の痛みです。
糖尿病の患者さんは末梢神経障害があり、痛みをあまり感じない方もおられますが、大半の方は痛いと言われます。
指先を針で傷つけるわけですから痛くないはずはありません。私も何度か試したことがありますが、確かに痛かったです。
この痛みに一日何回も耐えている患者さんは、さぞ大変なことでしょう。他にも問題はあります。
SMBGは指先穿刺を行わない限り血糖値を測定できません。
ですから、測定するのを忘れてしまったらどうしようもありませんし、睡眠中の低血糖の有無を簡単に調べることもできません。
新たな血糖測定器の登場! 〜その名はCGMとFGM!〜
最近、新たな血糖測定器が登場しました。それはCGMとFGMです。
CGMはContinuous Glucose Monitoringの略、FGMはFlash Glucose Monitoringの略で、両者とも専用のセンサーを皮膚に取り付けることで皮下の間質液中のグルコース値を持続的に測定記録できます。
測定結果はグラフで表示され、1日を通しての血糖値の変化を見ることができます。測定原理は同じで、FGMはCGMの簡易版のシステムと言えるでしょう。CGMシステム(リアルタイムCGMと呼ばれている分です)は、現在ガーディアンコネクトシステム(日本メドトロニック)、メドトロニックiPro2(日本メドトロニック)、Dexcom G4 PLATINUMシステム(テルモ)、FreeStyleリブレPro(アボット)の4種類が発売されていますが、インスリンポンプを使用していない施設では使用できません。
一方FGMシステムは、現在のところアボットから発売されているFreeStyleリブレの1種類のみで、インスリンポンプを使用していない施設でも使用が可能です。
CGM・FGMの良いところ 〜手軽で簡単なのに高性能〜
1)指先に針を刺すことなく、センサーを皮膚に貼るだけで血糖値定ができる
2)睡眠時の低血糖を簡単に発見することができる
3)1日の血糖値の推移が可視化(グラフ化)されるため、投薬量の変更や教育指導がしやすくなる
そんなCGM・FGMですが、最近巷で話題のFreeStyleリブレについて少しだけ解説したいと思います。
FreeStyleリブレとは 〜巷で話題のリブレ〜
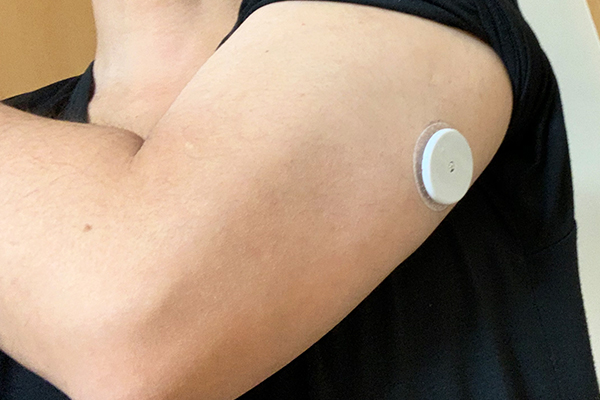
日本で唯一アボット社から発売されているFGMで、皮下の間質液中のグルコース値を上腕部につけた小型センサーにより持続的、なおかつ指先に針を刺すことなく測定できます。センサーは使い捨てで14日間使用可能です。
1日数回センサー部分にICカードのようにReaderをかざしてデータを読み取ります。皮下の間質液中のグルコース値を測定しているので、実際の血糖値とは5〜10分の程度のタイムラグが発生する可能性があります。(血糖値よりも5〜10分程度遅れる)
またSMBG機能も付いているため、従来の指先からの採血にも対応しています。データはReader自身の液晶画面で確認できます。
またPC(WindowsでもMacでも可)に接続して解析も可能です。
なお、使用できる患者さんは、インスリンやGLP-1受容体作動薬(単独療法はダメ)の自己注射での治療中の糖尿病患者さん(1型、2型)にしか保険適応がないので、必然とインスリンやGLP-1受容体作動薬で治療中の患者さんに限られます。
また、現時点ではSMBGを行っていないと使用できません。
以下は、日本糖尿病学会の見解です。
https://www.ouhp-dmcenter.jp/project/wp-content/uploads/2017/08/574467804d225f5a8462a8499b383522.pdf より抜粋
【日本糖尿病学会「フラッシュグルコースモニタリングシステムFreeStyleリブレに関する見解」】
注射療法にて低血糖リスクの乏しい患者(GLP1 受容体作動薬単独、あるいは同薬とSU薬・グリニド薬以外の経口血糖降下薬の併用例)で血糖コントロール目標を達成している患者は適応外と考える。
<継続使用が考慮される患者像>
(1)インスリン強化療法でも血糖変動が大きい患者
(2)生活が不規則で血糖が不安定な患者
(3)スポーツや肉体労働など活動量が多く血糖が変動しやすい患者
(4)低血糖対策の必要度が高い患者
<短期的または間欠的に使用する患者像>
(1)インスリンを新規に開始する患者
(2)治療内容の変更(薬剤の追加・変更、薬剤用量の増減など)を行う患者
(3)食事や運動などが血糖変動に及ぼす影響を理解させて生活習慣改善に向けて教育的指導を行いたい患者
(4)手術や歯科処置などで短期間に血糖を改善すべき患者
(5)シックデイの場合
FreeStyleリブレを試用してみました 〜なかなか良かったですよ!〜
素晴らしい新たな血糖測定器ですが、実際に試す機会があったので、その様子をご報告します。
まず、これがセット内容です。

イメージカラーの黄色い箱にReader本体と、PCに接続するためのケーブル、充電用の電源アダプター、各種説明書が入っています。
この他に、センサーとセンサーを皮膚に装着する器具が付いています。
まず、直径3cmくらいのセンサーを専用の器具で上腕の後ろ側の皮膚が柔らかいところに装着します。
試す前は、細いとはいえ針を皮膚に刺すのだから痛いのでは?と思っていましたが、実際にやってみると全く痛みは感じられず、少し拍子抜けでした。

このセンサーは、14日間使用可能で、その間お風呂などにも入ってもOKです。
ただ、熱により少し誤差(高くなる)が出るそうです。
これが、Readerです。
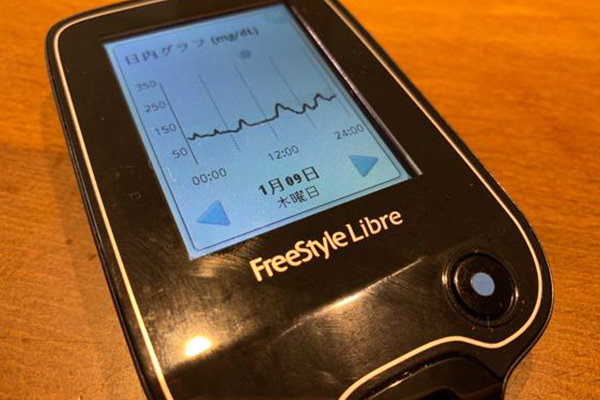
画面はタッチスクリーンになっていて、直感的に操作ができて良いのですが、若干センサーの感度が悪いと感じました。
このReaderを8時間毎にセンサーにかざしてデータを読み取ります。また画面上でも、1日の血糖値の推移の確認ができますし、かざした瞬間の血糖値も表示されます。
14日間が終了したら、PCに接続し、専用解析ソフトで解析しました。もちろんプリントアウトもできます。
これは、私の結果です。
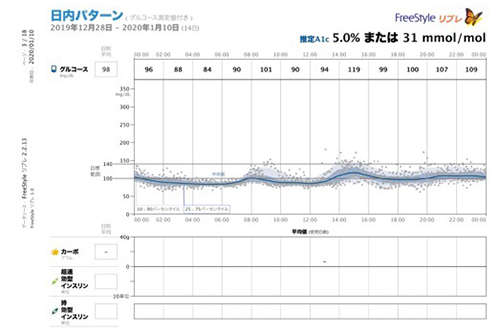
年末年始の時期でしたので、少し食べ過ぎた感はありますが、血糖値はきちんと下がってくれていました。
ひとまず安心。
これが、14日間頑張ってくれたセンサーです。

粘着部はかなりしっかりと皮膚にくっついていて、剥がすのが大変でした。
剥がした後の粘着部に抜けた産毛がくっついていたので、粘着力が強力だったことが伺えます。
最初に装着するときは、裏側を観察できなかったのですが、剥がした後のセンサーをよく観察すると、真ん中に細い針が生えていました。
これが今まで私の皮膚の中で14日間活躍してくれていたセンサーなのですね。ご苦労様です。
せっかくなので少し実験をしてみました。
まず、入浴によるデータの誤差についてですが、入浴前後では少しだけ血糖値が上昇していました。(下図参照)
これは、センサーが温度の影響を受けて誤動作していることが考えられます。
添付文書によればセンサーの操作温度範囲は10〜45℃なのでかなり熱いお湯に浸からない限り問題はないように思えますが、実験中そんなにアツアツのお湯に浸かったとも思えないので、実際はもっと低い温度でも影響は出るように思えます。

次に、いつも患者さんに指導をしていて気になっていたことを確かめたくて、清涼飲料水を飲んだ時の血糖値の上がり方を見てみました。
一般的には、低血糖が起きた時には、ブドウ糖10gか砂糖20gを摂取して15分間安静にする必要があるのですが、ブドウ糖を持っていない場合は、清涼飲料水で代用します。
その量は150〜200mLくらいが良いと言われています。
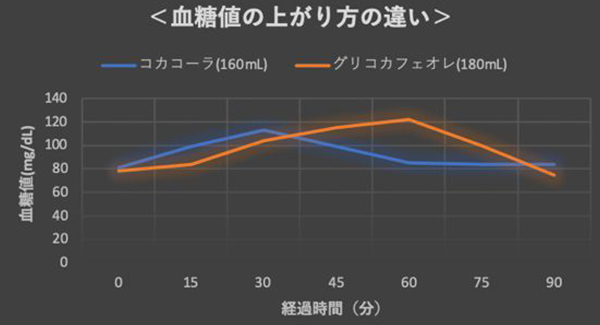
しかし、本当にそのくらいの量で血糖値が上がるのだろうか?清涼飲料水の種類で血糖値の上がり方に違いは無いのか?と日々思っていたので、確かめてみました。
コーラとカフェオレを実際に飲んだ後の血糖値を見てみるとコーラの方が即座に血糖値が上がり急激に下がっていました。
一方カフェオレの方は血糖値の上昇は緩やかですが、降下しきるまでは時間を要していました。(下図参照)
この違いは、ブドウ糖の含量の違い(コーラの方がブドウ糖の量が多い)と、ブドウ糖もしくは砂糖以外に入っている成分の種類がカフェオレの方が多いためではないかと思います。
実際に調べてみたのですが、コーラはブドウ糖と砂糖以外は入っていません(炭水化物18gのみ)が、カフェオレにはタンパク質、脂質も含まれていました。(炭水化物22.6g、タンパク質5g、脂質2.1g)
また炭水化物の正体は砂糖のみで、ブドウ糖は入っていませんでした。
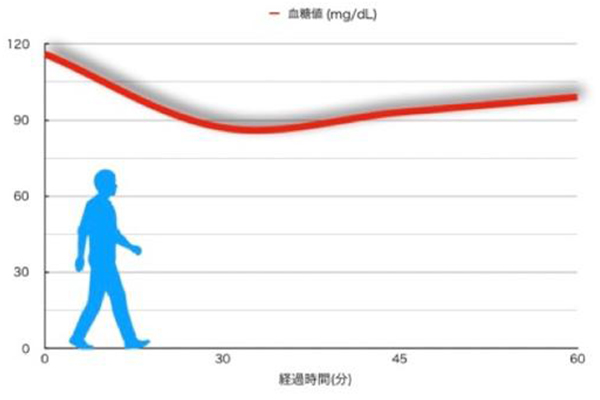
これも、普段から気になっていたことなのですが、食後に運動をした結果を見てみました。(下図参照)
この日は少し食べ過ぎたので、食事1時間30分後に1時間の散歩に出かけたのですが、下図のように、散歩開始後30分で血糖値が下がってきているのがわかると思います。
やはり、食事1時間後に行う運動には効果があるのですね。
最後に
今回は、最新の血糖測定器を試してみたのですが、思った以上に簡単で多くの情報が得られることに感動しました。
2020年4月の診療報酬改定により、新たに「間歇スキャン式持続血糖測定器によるもの」という項目が設定され、FreeStyleリブレを主とした糖尿病の日常の自己管理を行うことが、診療報酬の枠組みの下で可能となりましたが、この事をきっかけに、FGMがもっと世間に普及したら糖尿病治療の質が今以上に高いものになるのではないでしょうか。
そうなることを私は期待しています。
参考;https://www.abbott.co.jp/media-center/press-releases/13-03-2020.html





